一般内科の疾患
慢性腎臓病(CKD)
腎臓は、体内の老廃物や余分な水分、塩分などを、尿として排泄する働きをしていますが、ゆっくりと長い時間をかけて腎臓の働きが悪くなるものを慢性腎不全といいます。 慢性腎不全は、最近はCKDと呼ばれます。CKDは、「Chronic Kidney Disease;慢性腎臓病」の頭文字をとったものです。
日本では慢性腎臓病は増えており、2024年の推計では日本国内の患者数は1480万人、つまり成人の約7人に1人が慢性腎臓病であるとされ、新たな国民病と言われています。
慢性腎臓病を引き起こすのは、高血圧、糖尿病、脂質異常症などの生活習慣病、加齢、IgA腎症などの免疫の病気、多発性嚢胞腎などの遺伝性の病気、先天的な腎臓の形の異常があります。それ以外にも、NSAIDs(鎮痛薬)の使いすぎ、肥満、喫煙、繰り返す尿路感染、尿路結石が、リスク因子になります。これらの病気などにより、腎臓の中に無数にある細かい動脈や毛細血管がダメージを受けることで、少しずつ腎臓の機能が落ちていくのです。

慢性腎臓病は、ごく初期の段階では自覚症状が全くありません。徐々に進行すると、腎臓がうまく尿の量を調整できなくなるために、むしろ最初は夜間の尿量が増え、その結果、夜中に眠ってから尿で目が覚めることが増えたりします。このように夜間の尿回数が増えることを、夜間頻尿と言います。
ただし夜間頻尿があるからといって必ずしも慢性腎臓病の初期症状というわけではなく、過活動膀胱などの膀胱の異常でも夜間頻尿になることはよくあります。慢性腎臓病で夜間頻尿が起こる場合は、1回ごとの排尿でしっかりと尿がたくさん出る傾向があります。逆に過活動膀胱では、尿意を感じて目が覚めてトイレにいっても、なかなか尿が出ない、少ししか尿が出ない、という傾向があります。
慢性腎臓病がさらに進行すると、貧血による立ちくらみや動悸を感じたり、体に水分や老廃物が溜まりすぎることにより手足のむくみや息切れや吐き気、高血圧による頭痛などが出てきます。このような症状が出る頃には、かなり進行している可能性がありますが、ただ、どの症状もほかの病気でも生じる可能性があります。
このように慢性腎臓病の段階ごとに出やすい症状はあるものの、「これがあれば、慢性腎臓病だ」と断定できるものはありません。そこで慢性腎臓病かどうかを調べるために「尿検査」と「血液検査」をおこないます。

尿検査では、尿蛋白の有無をチェックし、血液検査では腎臓の働きの目安となるクレアチニン(Crと表記されることが多いです)という検査項目の値をチェックします。尿検査で調べる尿蛋白は、試験紙の色の変化で-、±、+、++、+++などと判定されます。また、もう少し詳しい検査として、尿蛋白を数値として計測したり、尿蛋白のなかでも尿中微量アルブミンを計測したりする検査もあります。特に、ごく早期の慢性腎臓病では、尿蛋白が「±」あるいは「-」と判断されるような場合でも、尿中微量アルブミンを測定すると、すでに慢性腎臓病と診断される状態である場合もあります。
血液検査で調べるクレアチニンは高ければ高いほど腎臓の働きが悪いということを意味します。性別によって微妙に正常値が違いますが、おおよその目安として、1.0以上の場合は腎臓の働きが少し悪い可能性があります。ただし、クレアチニンは、年齢や性別(正確には体内の筋肉の量)にも影響を受ける数値です。そこで、体内の筋肉の量の違いによる影響を受けないような腎臓の機能の目安として、eGFRが用いられます。eGFRは、クレアチニンの数値と年齢と性別から計算して導き出されます。腎臓の働きが正常の場合、eGFRの値は90以上です。ただし、eGFRが正常値であっても、尿検査で尿蛋白が陽性の場合は、3ヶ月後に再検してやはり陽性なら、すでにごく初期の慢性腎臓病と判断されます。
慢性腎臓病の怖いところは、ステージG1・G2ではほとんど症状がないですが、生活習慣の改善をしなかった場合、比較的高い確率でステージG3へすすみ、そしてステージG3まで進むと多くの方が歳をとるごとにさらに進行してしまうことです。この段階では進行食い止める策はあるのですが、いよいよステージG4くらいまで来ると進行を止めることはできなくなり、薬などでなるべく進行を遅らせるしかなくなります。
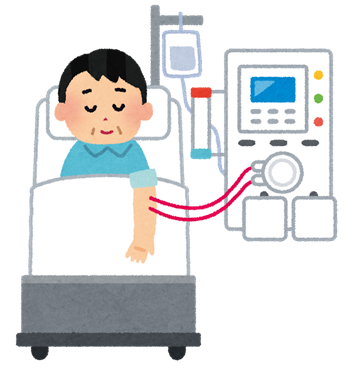
そしてステージG5まで進行すると数ヶ月〜数年以内には、いわゆる末期腎不全と言われる状態となり、貧血による立ちくらみや動悸を感じたり、体に水分や老廃物が溜まりすぎることにより手足のむくみや息切れや吐き気、高血圧による頭痛などの症状がひどくなり、尿毒症と言われる状態に陥ります。こうなると、もはや血液透析、腹膜透析、腎移植などの腎代替療法を行わざるを得なくなります。
|
慢性腎臓病(CKD)の重症度分類 |
|
尿タンパク区分 |
||||
|
|
A1 |
A2 |
A3 |
|||
|
|
|
尿定性検査 |
-~± |
1+ |
2+以上 |
|
|
|
|
尿タンパク定量(g/日) |
正常 |
軽度タンパク尿 |
高度タンパク尿 |
|
|
|
|
尿蛋白/Cre比(g/gCr) |
0.15未満 |
0.15~0.49 |
0.5以上 |
|
|
GFR区分 |
G1 |
正常 |
90以上 |
|
|
|
|
G2 |
正常または軽度低下 |
60~89 |
|
|
|
|
|
G3a |
軽度~中等度低下 |
45~59 |
|
|
|
|
|
G3b |
中等度~高度低下 |
30~44 |
|
|
|
|
|
G4 |
高度低下 |
15~29 |
|
|
|
|
|
G5 |
末期腎不全 |
15未満 |
|
|
|
|
腎臓を守る生活習慣
①禁煙
煙草の煙に含まれるニコチンなどの有害物質には、血管を収縮させて傷つける作用があり、腎臓にダメージをあたえます。これは同時に、高血圧や糖尿病のリスクにもなります。また、咽頭癌や肺癌だけなく、一見、関係ないように思われる膀胱癌、前立腺癌、腎癌などの様々な癌の発症リスクになります。

慢性腎臓病の治療のために、どんなに食事療法、運動療法を積み重ねても、喫煙は、その努力を帳消しにしてしまいます。愛煙家にとって大好きな煙草をやめることは、とてもつらいとは思いますが、健やかな人生のために、喫煙は、きっぱりやめましょう。

②食事療法
腎臓の負担を軽くするために、食塩、タンパク質、エネルギー量の調整が大切です。特に、体内で細胞毒のように働き、老化の原因になる無機リンの摂取を減らすことが重要です。無機リンは、加工肉、練り物、カップ麺、ファストフード、スナック菓子に含まれます。
若年で太り気味の方は、栄養過多で腎臓に負担をかけている場合が多いので、タンパク質の適正な摂取と、無機リンが含まれる食品(加工肉、練り物、カップ麺、ファストフード、スナック菓子)の摂取を減らすこと、塩分6g未満の摂取を心がけましょう。
高齢で痩せ気味の方は、過度の食事制限で栄養状態を悪化させないように、減塩をこころがけながら、タンパク質、脂質、糖質をバランスよく食べて、必要なエネルギー摂取を意識することが大切です。

③運動
以前は、腎臓病の治療において、運動すると蛋白尿が増えるとして、運動は禁止されていました。しかし、医学研究が進み、現在は、積極的に運動を適度に行ったほうが、腎機能に良い効果をもたらすといわれています。運動不足では、骨からカルシウムやリンが溶け出し、骨粗鬆症をおこします。さらに溶け出しリンは、リンを過剰に摂取した場合と同様に、腎機能低下のリスクを高めます。
なお、慢性腎臓病のかたに薦められる運動は、ややきついくらいのペースでウオーキングや水泳などの有酸素運動を30分間、週3〜5回、スクワットや腕立て伏せなどの筋力トレーニングは週2回です。


腎臓を保護する薬
①RAS系阻害薬(ACE阻害薬/ARB)
血圧を下げる薬のひとつで、腎臓の糸球体にかかる圧を下げ、腎臓を守ります。昔から腎臓を保護する薬として使われている薬ですが、脱水になりやすい高齢のかたでは、控えることもあります。
②SGLT2阻害薬
尿から糖分を出すことで血糖値を下げる糖尿病の薬のひとつです。さまざまメカニズムから腎臓や心臓を保護する効果があり、慢性腎臓病にも保険適応があります。また、動物実験や、日本人の疫学研究から、腎結石のリスクを下げる可能性も報告されています。
副作用としては、尿中に糖が排出することで尿路感染になりやすい可能性があり、尿路感染をおこしたことがある、またはおこしやすい状況のかたは、注意が必要です。
体重減少効果もありますが、やせ型の高齢者では、筋肉量を低下させてしまうことがあり、注意が必要です。
また、発熱、嘔吐、下痢があるときや、食事が十分に摂れないときには、休薬が必要になります。
高血圧
全国で高血圧の方は、約4000万人以上とされています。日本人の3人に1人が高血圧です。世の中で最もありふれた病気かもしれません。そういう話を聞くと「歳をとれば、すこしくらい血圧はあがるものだ。問題ない」という気持ちになってしまうかもしれません。しかし、高血圧は、脳卒中、心筋梗塞、慢性腎臓病、認知症などの病気の原因になります。高血圧をしっかり治療することで、健康寿命を延ばせます。また、比較的若い方が特殊なタイプの高血圧になることもあり、この場合はさらに治療の意義は大きくなります。
血圧
心臓から血液を運ぶ血管を、動脈といいます。動脈の壁にかかる圧力のことを、血圧といいます。
血圧は、ポンプである心臓が収縮して血液を送り出す時にいちばん高くなります。この時の血圧を、収縮期血圧(いわゆる上の血圧)と呼んでいます。次に、心臓が血液を送り出して、またふくらむ時にいちばん低くなります。これが、拡張期血圧(いわゆる下の血圧)です。
高血圧の原因
動脈の壁にかかる圧である血圧は、ポンプが血液を送り出す力や、動脈のなかに入っている血液の量、動脈の硬さや太さなどによって変動します。
慢性的なストレスなどで自律神経が緊張し続けたり、心臓のポンプの働きを強めるホルモンが出続けると、血圧はあがります。また塩分を摂りすぎると、その塩分は水分を溜め込み、血管のなかの血液の量が増え血圧は上がります。もちろん加齢によって血管の弾力性が落ちても血圧は上がります。脂質異常症や糖尿病などは、動脈硬化を引き起こします。動脈硬化により血管は硬くなり、内腔は細くなり、血圧はあがります。
これ以外にも、肥満、加齢、気候、運動不足、遺伝的な体質などが血圧が上がる原因となります。このように、血圧を上げる要素というのは、1つではなく、複数の原因が重なっていることがほとんどです。このように原因がひとつに特定できない一般的な高血圧を、本態性高血圧といいます。
本態性高血圧の原因
●
加齢
●
ストレス
●
肥満
●
運動不足
● 睡眠不足、睡眠時無呼吸症候群
●
喫煙
●
塩分の摂りすぎ
●
気候
●
遺伝的な体質
●
糖尿病
●
脂質異常症
高血圧の90%は、本態性高血圧と言われています。しかし若い方が重度の高血圧の場合、血圧が上がるような元の病気が潜んでおり、そのせいで血圧が上がっていることがあります。このように高血圧になる原因の病気がある場合を、二次性高血圧といいます。
二次性高血圧のなかでも、原発性アルドステロン症は最も多い病気です。高血圧の方の10〜20人に1人は、原発性アルドステロン症の可能性があると言われます。副腎という臓器で作られている血圧を上げるアルドステロンというホルモンが過剰に分泌されることが原因で、手術によって治せる場合があります。原発性アルドステロン症に対する腹腔鏡下副腎摘除術は、泌尿器科で行う手術です。
二次性高血圧のなかに、褐色細胞腫やクッシング症候群もあり、これも副腎にできる腫瘍です。それぞれ、カテコラミンやコルチゾルというホルモンにより血圧が上がりますが、やはり泌尿器科で手術をする病気です。副腎以外にも腎臓が原因で起こる二次性高血圧として、腎実質性高血圧や腎血管性高血圧などがあります。このように泌尿器科と高血圧は、じつは関係が深いのです。
高血圧が引き起こす病気
硬く細い血管に血液を送り出さないといけない心臓には、負担がかかり心不全などを引き起こします。また、心臓の筋肉自体に血液を送っている血管が硬く細くなると、心筋梗塞を引き起こします。動脈硬化があると血圧が上がると言いましたが、血圧が高いとそのような動脈硬化を起こした血管はさらにダメージを受けます。ダメージを受けた部分に血圧の力が加わると、血管は破れてしまいます。脳の血管の場合は脳出血となります。
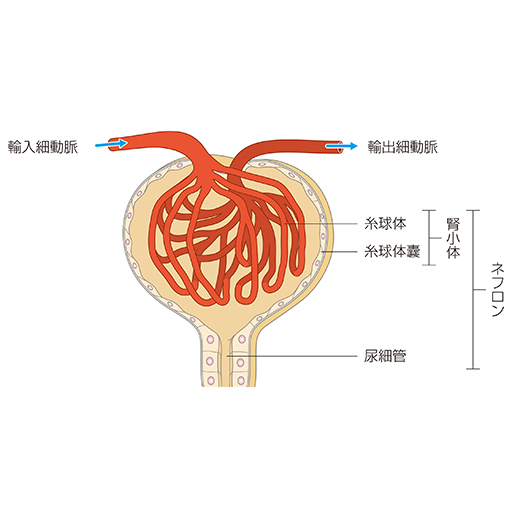
動脈硬化は腎臓にも悪影響をおよぼします。腎臓は、血液から余分な水分や老廃物を尿として取り除くフィルターです。腎臓は無数の毛細血管と、血液を濾過する装置である糸球体、糸球体で濾過された原尿から必要なものを再度回収する尿細管からなります。つまり、腎臓は細かい血管の塊なのです。動脈硬化が起こり血液の流れが悪くなると、フィルターである糸球体まで血液がしっかり届かなくなり腎臓の働きは低下し、腎不全に至ります。
高血圧の基準
診察室で血圧を測って、120/80mmHg未満が正常、140/90mmHg以上の場合は高血圧とされています。ただし、血圧は自律神経やホルモンによって調整されているため、高血圧でなくても運動や精神的緊張、ストレスで上がったり下がったりします。血圧がいつも高い状態のことを高血圧というので、一回目、血圧を測って高くても、二回目に測定し、下がっていれば必ずしも高血圧とは言えません。
高血圧の基準
診察室血圧 140/90以上
家庭血圧 135/85以上
また、同じ人でも病院で測る血圧と、自宅で測る血圧では、5mmHg病院での血圧が高くなると言われています。そのため、自宅で測定した「家庭血圧」では115/75mmHg未満が正常、135/85mmHg以上の場合は高血圧となるのです。
正しい血圧の測り方
血圧は測る時間や場所、条件で大きく変わります。そこで、高血圧を調べるには、毎日決まった時間の測定が重要です。
基本的には朝と夜の1日2回、座った状態で血圧測定をしましょう。具体的には、朝の血圧は、起きて1時間以内にトイレを済ませ、朝ごはんや朝のくすりを飲む前に測定します。夜の血圧は、寝る前に、入浴後、1時間以上経ってから測定しましょう。
血圧を測る際の腕の高さによって、誤差が出ます。心臓より高い位置だと、重力で血液が届きにくいため実際より低くなります。逆に腕を心臓より低い位置におろしておくと、重力で血管内の血液が下の方にとどまるため、実際より高い値になります。
血圧計には上腕で測定するものと、手首で測定するもの、2種類あります。手首のタイプはどうしても腕が下がって心臓より低くなり、実際の血圧より高くなってしまうことがあります。できるならば上腕に巻くタイプのものを使うか、手首のタイプを使うなら、しっかりと心臓の高さで測りましょう。

高血圧の症状
140/80mmHg程度の高血圧では自覚症状は、まずありません。さすがに、急に血圧があがり200/120mmHgくらいになると頭が痛い、フラフラ、ドキドキするなどと訴える方が出てきます。ただし、通常は高血圧は症状がありません。それでも高血圧は寿命を縮めます。つまり、症状がないからといって、治療しなくてよいというわけではないということです。
上記で説明した通り、1回測った血圧だけで高血圧とはなりません。まずは、血圧計を購入して自宅で朝、夕の血圧測定を習慣化させましょう。もしそんな大変なことはできない、という方がいれば、受診の際に測る血圧でも測らないよりは良いです。まずは、本当に高血圧なのか、どの程度血圧が高いのかを調べることが重要です。
そして、もしも血圧が本当に高かった場合は、それによる障害が色々な臓器に出ていないかをチェックします。血液検査や尿検査で腎臓の働きを調べたり、心電図や胸部レントゲン、超音波検査で心臓の働きを調べたりします。
また若い方で異常に血圧が高い方や、血液検査で疑わしい所見がある場合は、先ほどの原発性アルドステロン症を含め、特殊なタイプの高血圧でないかどうかを調べます。

高血圧の治療
薬を飲まなくても以下のような健康的な生活を送ることで高血圧は改善します。
食事・運動療法といいます。
1)食塩制限
2)野菜・果物の摂取
3)適正体重の維持
4)運動療法
5)節酒
6)禁煙
いくら万病のもとといわれても、寿命が縮まるとわかっていても、現時点では無症状の病気のために、食事・運動療法を徹底するのは、一人では非常に難しいと思います。そこで、保険適応となった高血圧治療補助アプリ(スマホに入れて使用するプログラム)があります。ひとりひとりに寄り添って、生活習慣の改善を提案、サポートしてくれます。診察時以外にも、継続的にアプリがサポートをしてくれることで、高血圧の要因を解決し、血圧をさげます。ご興味のあるかたは、ご相談ください。


食事・運動療法を心がけても、なかなか徹底できないし、血圧が下がらない場合には、降圧剤を内服することになります。
降圧薬治療は、一つの薬剤で少量ずつ開始し、血圧の値や副作用に注意しながら徐々に増やしていきますが、中等度以上の高血圧の場合は、最初から2種類の降圧薬を併用したり、多めの量を用いたりする場合もあります。
降圧薬のおかげで、結果的に血圧が下がるのであれば、高いままでいるよりは、健康長寿につながります。薬を開始したら、一生やめられないと思っている方もいるかもしれません。食事・運動療法の継続により症状が改善してくれば、薬の量を減らしたり、やめたりすることも可能です。降圧薬を服用し始めたら続けなくてはいけないと考えるのではなく、薬がやめられるように日頃から生活習慣の改善を心がけ、それを継続することが大切です。
高血圧の治療目標は、正常値である「140/90 mmHg未満」です。ただし慢性腎臓病や糖尿病の方の場合、動脈硬化のリスクが重なることを考えると目標はさらにきびしく「130/80mmHg未満」となります。
ただし、75歳以上の方では、血圧が下がりすぎることによる腎機能低下や脳卒中のリスクもあると言われており、「140/90 mmHg未満」が目標値となります。
高尿酸血症(痛風)
血液中の尿酸が多くなりすぎた状態が、高尿酸血症です。ビール、肉、かに、エビなどのプリン体の多いものを食べているとなりやすい病気です。高尿酸血症が続くと、主に足の親指の関節、尿酸塩の結晶が溜まり炎症を起こすため、痛風発作が起こります。
人間の体のなかには、遺伝子を構成するDNAや、エネルギーを運ぶ役割を担当するATPという物質があります。DNAやATPは、総称してプリン体と呼ばれます。これらのプリン体は体のなかで不要になると、尿酸になります。そして、尿酸は、主に腎臓から体外に排泄されます。
尿酸が何らかの原因で、腎臓から排泄されにくくなったり、たくさん作られすぎたりすると、血液中の尿酸が増えていきます。血液中の尿酸が多くなりすぎた状態が、高尿酸血症です。具体的な原因としては、過食や美食、肥満、多量のアルコール摂取、過度の運動や筋肉疲労、脱水、継続的なストレス、遺伝的要因等などがあります。
血液中の尿酸値が、7.0mg/dlを超えると高尿酸血症と呼ばれるようになります。尿酸値が高いだけでは特に症状はありません。しかし、尿酸値が高い状態が続くと、体のあちこちで、結晶として析出してきます。析出した尿酸塩の結晶は、炎症を起こして、痛風をおこします。特に足の親指のつけねの関節は、痛風を起こしやすい場所です。
高尿酸血症がおこす疾患
高尿酸血症になると、尿のなかの尿酸も増えるため、腎臓の腎盂で、尿酸塩の結晶が析出し、腎結石となります。腎結石がやがて尿管に移動すると、尿管結石となり、背中や腰に激痛を生じます。
尿路結石のうち、尿酸塩が主成分になる尿酸結石は、5%程度とわずかです。しかし、尿路結石の90%を占めるシュウ酸カルシウム結石やリン酸カルシウム結石についても、尿中に過剰に排泄された尿酸により、尿が酸性化することで、できやすくなります。
高尿酸血症により、腎臓の実質にも尿酸塩が細かい結晶として析出し、痛風腎という病気を引き起こします。痛風腎は、尿酸値が非常に高い状態が長期間持続すると起こります。直接、腎不全を引き起こす怖い病気です。このように高尿酸血症は、泌尿器科や腎臓内科の病気と密接に関係しています。
また、プリン体から尿酸が作られる過程で、酸化ストレスが発生するといわれています。この酸化ストレスは、血管を傷つけることで動脈硬化を引き起こし、心筋梗塞や脳卒中の原因となるとも言われています。

高尿酸血症(痛風)の症状
「突然、足の親指の付け根が痛くなった」という方は痛風かもしれません。痛風は
、尿酸塩の結晶が体中の関節に溜まって起こります。尿酸塩の結晶が針状なので、関節に溜まるだけでチクチクとして痛いイメージがあります。しかし実際の痛みの原因としては、以下のように考えられています。
血液中の尿酸値が高いことで、尿酸塩の結晶が関節に溜まっていきます。それがある時、何かのきっかけで関節液中に剝がれ落ちます。すると、それに対し白血球が反応して炎症を引き起こすことで痛みが生じるのです。痛風という名前の由来は、「風にあたっても痛む」からだといわれています。
7割程度の人で、初めての症状は、足の親指のつけ根の関節に発症します。親指は赤く腫れあがり、激しい痛みを伴い、足を動かすこともできなくなるというのが特徴です。突然起こるので、痛風発作と言われ、当日は歩けないほど痛いのですが、数日で痛みはおさまり、3〜7日ほど経過すれば、痛みが引いて歩けるようになります。
痛風発作を経験した方では、痛風の前兆がわかることがあります。発作が起こる部位に、違和感やムズムズ、ピリピリした感じがすると言います。この前兆を感じたらすぐに発作予防の治療をすることで、違和感は治まり、痛風発作を防ぐことができます。
痛風発作は一度おさまっても、半年から1年たつとまた起こります。発作を繰り返すと、痛みの程度が強くなったり、足首や膝の関節など別の関節も腫れたり、発作の間隔が短くなったりしてきます。
なお、痛風患者の95%は男性で、女性は痛風になりにくいと言われています。女性ホルモンには尿酸を排泄する働きがあることが原因と考えられます。
高尿酸血症の原因
尿酸排泄低下型(50%)
日本人で高尿酸血症の原因のうち、もっとも多いタイプとされます。尿酸の排出が低下するような遺伝的要因があると言われています。肥満やアルコールの過剰摂取なども、間接的に尿酸排泄を低下させると言われています。また、慢性腎臓病などで腎臓の機能が低下していたり、利尿薬を使用していたりする場合にも、尿酸の排出が低下し尿酸値が上昇しやすくなります。
尿酸産生過剰型(20%)
尿酸が通常よりも過剰に産生されることで高尿酸血症を生じます。また、尿酸のもととなるプリン体を大量に摂取することも、高尿酸血症の原因になりえます。プリン体は、ビールやレバー類などに多く含まれています。したがって、こうしたものを多く摂取する生活習慣スタイルは高尿酸血症の原因となりえます。
混合型(30%)
尿酸排泄低下型と尿酸産生過剰型が合併しているタイプです。
高尿酸血症の検査
血液検査と尿検査で行います。血液検査で尿酸の値が7.0mg/dlを超えると高尿酸血症と診断されます。
高尿酸血症が、尿酸の産生過剰によって起きているのか、排泄低下により起きているのかを区別するには、血液検査と尿検査を組み合わせた尿酸クリアランス検査を行います。正式な検査は24時間の蓄尿が必要になるので、1時間蓄尿で済む簡便法が行われることが多いです。それでも、朝食を食べずに、検査が終わるまでに1時間はかかるなかなか面倒な検査となります。さらに簡易的な検査としては、1回の採血と尿検査だけで済む、FEUA(尿中尿酸排泄率)や、尿中尿酸/尿中クレアチニン比などが代わりに参考値として用いられます。これらの検査は比較的手間がかかるため、行わないこともあります。
痛風の診断
痛みが出ている時に、それが痛風発作かどうかの診断は、典型的な所見があれば特別な検査を必要としないことがほとんどです。
痛風発作の特徴
1日以内に痛みがピ-クとなる
以前にも同じような症状があった
1カ所の関節だけに症状がある
関節が赤く、腫れている
片足の親指の付け根に激痛、腫れがある
片足の足首の周りの関節に炎症がある
血液検査で尿酸値が高い
また、血液検査と尿検査を行って、高尿酸血症が原因となる腎機能障害がないかどうかを調べます。尿路結石ができていないかどうかを調べるためには、超音波検査などを行います。
また、高尿酸血症の方は、同じく生活習慣病である脂質異常症や糖尿病、高血圧を合併しやすいと言われています。必要に応じて血圧を測定したり、血液検査でコレステロール値、中性脂肪、血糖値などの検査を行います。
痛風発作の治療
自分自身でできる対処法
患部を冷やす
市販の痛め止めを飲む
なるべく足を上げて過ごす
医療機関に、できるだけ早めに受診しましょう。まずは、非ステロイド系消炎鎮痛剤(ロキソニンやボルタレンなど)の痛み止めを処方します。それでも痛みが治まらない場合や、発作がとても強い場合は、ステロイドという抗炎症剤を処方します。
以前に一度痛風発作を起こしたことのある人は、発作が起こる関節部位に、違和感やムズムズ、ピリピリした感じがすると言います。この場合は、前もって病院で、コルヒチンという内服薬をもらっておき、これを飲むことにより発作を予防することができます。
痛発発作の痛みは1〜2週間でほとんどなくなります。ただし、痛風の原因となる尿酸値は高いままなので、放っておけば必ず再発します。
高尿酸血症の治療
そこで、痛みが治れば、尿酸値をさげる薬を飲むようにします。尿酸値を下げる薬には、尿酸産生抑制薬(ザイロリック、フェブリクなど)と尿酸排泄促進薬(ユリノーム、ユリスなど)の2つのタイプの薬があります。
どちらのタイプの薬を内服するかを決めるにあたり、尿酸クリアランス検査を行う場合もありますが、かなり手間のかかる検査です。そこでまずは尿酸産生抑制薬を内服しはじめて、尿酸値の下がり具合を見ながら量を増やしたり、薬の種類を変えることが多いです。治療目標は、尿酸値
6.0mg/dl以下です。
高尿酸血症の治療で注意する点
1. 痛風発作が起こっている最中には、尿酸を下げる薬は始めないことです。発作が治る前に尿酸値が急に下がると痛みがひどくなります。
2. 尿酸排泄促進薬で治療する場合は、尿のpHが酸性に傾くと、尿路結石がかえってできやすくなってしまうという点です。尿酸を尿中にたくさん排泄させることで血液中の尿酸値を下げる薬なので、尿中の尿酸の濃度は上がります。尿酸塩は酸性で結晶化しやすくなる性質があります。そこで一緒に、尿アルカリ化剤(ウラリットなど)を内服して、尿路結石を防ぐことが大切です。
痛風発作を起こしたことがない方であっても、検診などの血液検査で尿酸値が高い場合には薬を内服したほうがよいでしょう。
治療が必要となる尿酸値の基準は以下の通りとされています。
過去に痛風発作ある場合、7mg/dl以上
腎障害・尿路結石・高血圧・糖尿病・心疾患がある場合、8mg/dl以上
9mg/dl以上
高尿酸血症の予防
高尿酸血症・痛風の予防のためには生活習慣の改善が重要です。
- 食事の量を抑えて体重を減らしましょう。
- アルコールを減らしましょう。プリン体ゼロの発泡酒でも、アルコールが含まれると、尿酸値は上がります。もちろん、プリン体が含まれていないお酒のほうがよいですが、体内に摂取するプリン体を制限しても、尿酸は体内でもたくさん作られています。アルコールは、体内で尿酸が作られる量を増やす働きがあります。
- プリン体を多く含む食品(レバー、白子、肉、イワシなど)の摂取を控えましょう。
しっかりと薬を飲んで尿酸値が6.0mg/dLをキープできれば、痛風発作は再発しません。高尿酸血症の薬は内服をやめてしまうと1週間も経てば元の値に戻ってしまうといわれていますので、注意しましょう。
糖尿病
糖尿病は、体内で血糖値をコントロールするホルモンである「インスリン」が十分に働かないために、血液中のブドウ糖(血糖)の濃度が高くなる病気です。高血糖の状態が長く続くと、全身の様々な臓器に合併症を引き起こす可能性があります。
糖尿病の種類
1型糖尿病:
自己免疫疾患などにより、膵臓のインスリンを分泌する細胞が破壊され、インスリンがほとんど分泌されなくなるタイプです。
子どもや若い人に発症することが多いですが、成人でも発症することがあります。
治療にはインスリン注射が不可欠です。
2型糖尿病:
インスリンの分泌量が不足したり、インスリンが分泌されていてもその効きが悪くなる(インスリン抵抗性)ことで発症するタイプです。
遺伝的要因に加えて、過食、運動不足、肥満、ストレスなどの生活習慣が大きく関与します。
治療は、食事療法、運動療法が基本となり、必要に応じて薬物療法(内服薬やインスリン注射)が行われます。
糖尿病の症状
初期の糖尿病では自覚症状がほとんどないことが多いです。しかし、高血糖が進行すると以下のような症状が現れることがあります。
* のどが異常に渇く(口渇)
* 尿の回数が増える、尿の量が増える(多尿)
* 体がだるい、疲れやすい(倦怠感)
* 体重が減る
* 視力が低下する
* 手足がしびれる
* 傷が治りにくい
* 足がつる
糖尿病の診断
診断は、血液検査によって行われます。
* 空腹時血糖値: 126mg/dL以上
* HbA1c: 6.5%以上 過去1~2ヶ月の平均的な血糖値を反映する指標です。
* 75g経口ブドウ糖負荷試験(OGTT): 血糖値の推移を詳しく見る検査
これらの検査結果を総合的に判断して診断されます。
糖尿病の合併症
高血糖の状態が長く続くと、全身の血管や神経が障害され、様々な合併症を引き起こします。特に注意が必要なのが以下の「三大合併症」です。
* 糖尿病性網膜症: 目の網膜の血管が障害され、視力低下や失明に至る可能性があります。
* 糖尿病性腎症: 腎臓の機能が低下し、最終的には人工透析が必要になることがあります。
* 糖尿病性神経障害: 手足のしびれ、痛み、感覚の鈍化、自律神経の異常などを引き起こします。
その他にも、以下のような合併症のリスクが高まります。
* 動脈硬化症: 心筋梗塞、脳梗塞、閉塞性動脈硬化症(足の壊疽など)
* 歯周病
* 感染症にかかりやすくなる
* 認知症
糖尿病の治療
糖尿病の治療の目的は、血糖値を良好にコントロールし、合併症の発症や進行を予防することです。
食事療法:
* 適正なエネルギー摂取量を守り、バランスの取れた食事を心がけます。
* GI値の低い食品を選ぶ、食物繊維を多く摂るなども重要です。GI値の低い食品は、食物繊維やたんぱく質も豊富に含まれているため、
血糖値の上昇を抑え、食後の満腹感を長く維持する効果も期待できます。
低GI食品の例
穀物:そば、スパゲッティ、玄米、ライ麦パン、オートミール、押し麦、春雨
果物:りんご、いちご、メロン、グレープフルーツ、みかん
野菜:葉物野菜、ブロッコリー、ピーマン、きのこ類、長いも、キャベツ
乳製品:牛乳、チーズ、ヨーグルト、バター
その他:大豆食品、サツマイモ、ヨーグルト、バナナ
運動療法:
* ウォーキングなどの有酸素運動を中心に、筋力トレーニングも組み合わせます。インスリンの効果を高め、血糖値を下げる効果があり
ます。
薬物療法:
* 経口血糖降下薬: インスリンの分泌を促したり、インスリン抵抗性を改善したり、糖の吸収を抑えたりするなど、様々な作用を持つ薬が
あります。
* インスリン療法: インスリンが不足している場合に、注射によってインスリンを補います。
* フットケア: 糖尿病性神経障害による足の潰瘍や壊疽を防ぐために重要です。
* 定期的な検査: 合併症の早期発見のために、定期的に眼科や腎臓の検査を受ける必要があります。
糖尿病は、一度発症すると完治が難しい病気ですが、適切な治療と生活習慣の改善によって、血糖値を良好にコントロールし、合併症を予防したり進行を遅らせたりすることができます。早期発見・早期治療が非常に重要です。
脂質異常症
脂質異常症は、自覚症状はありませんが、動脈硬化の原因となり、脳梗塞や狭心症、心筋梗塞などのリスクになります。日本動脈硬化学会の「動脈硬化性疾患予防ガイドライン2022年版」などに基づいた一般的な診断基準は以下の通りです。
コレステロール、中性脂肪は、体内にある脂質(あぶら)の一種です。悪者扱いされがちですが、どちらも、体の中で大切な働きがあります。脂質は水溶性のたんぱく質と結びついて、血液中に存在し、全身で働いています。
コレステロールは、①細胞膜の材料、②副腎皮質ホルモンや性ホルモンの原料、③脂肪の消化に必要な胆汁の成分になるなどの働きがあります。コレステロールの約2/3は、肝臓で作られ、約1/3は食事から摂取されています。
血液中のコレステロールは、LDL(悪玉)コレステロールと、HDL(善玉)コレステロールにわけられ、LDL(悪玉)コレステロールは、肝臓から体内の臓器へコレステロールを運びます。増えすぎると動脈硬化の原因になります。HDL(善玉)コレステロールは、血管や体内にたまった余分なコレステロールを回収し、肝臓に戻します。動脈硬化を防ぐ働きがあります。
中性脂肪は、人間が活動するときのエネルギー源になり、体温を保ったり、外からの衝撃から内臓を保護する役割があります。主に、糖分や脂肪酸を材料に肝臓で作られ、肝臓や脂肪組織に蓄えられます。アルコールにより、中性脂肪が作られることが増えます。血液中の中性脂肪が増えすぎるとHDL(善玉)コレステロールは逆に減少し、動脈硬化が促進されます。
動脈硬化が進むと、血管の内側が狭くなり、脳梗塞や狭心症、心筋梗塞、末梢動脈疾患を発症するリスクが高くなります。
脂質異常症の原因
生活習慣
肥満
運動不足
ストレス
睡眠不足
食べすぎ、偏食、脂肪・糖分のとりすぎ、アルコールの飲みすぎ
体質(家族性高コレステロール血症)
喫煙
その他の影響(糖尿病、甲状腺機能低下症、慢性腎臓病、加齢、閉経)
脂質異常症の治療
まずは、生活習慣の改善が大切です。
体重を適正にコントロールしましょう。とくに、内臓肥満は、脂質異常症をおこしやすくします。
栄養をバランスよくとりましょう。タンパク質は肉より魚を、脂肪は動物性より植物性を選びましょう。
寝る前2時間は食べない。お菓子、ジュース、お酒を減らしましょう。夜遅くに食事をして、すぐに寝ると、食べた糖分などが中性脂肪となり、肝臓に貯まりやすくなります。
食物繊維をたくさんとりましょう。野菜、きのこ、海藻などに豊富な食物繊維は、コレステロールの吸収を抑える働きがあります。市販の難消化性デキストリン(とうもろこし由来の水溶性食物繊維)は、料理に混ぜても味や香りを損なわず、おすすめです。
有酸素運動、筋トレを習慣にしましょう。ややきついくらいのペースでウオーキングや水泳などの有酸素運動を30分間、週3〜5回、スクワットや腕立て伏せなどの筋力トレーニングは週2回おこないましょう。筋肉をつけて、基礎代謝を増やし、痩せやすい体にしましょう。
禁煙
生活習慣を改善しても、LDL(悪玉)コレステロール、中性脂肪が下がらない場合には、動脈硬化を防ぐために、薬物治療が必要になります。
また、アテローム血栓性脳梗塞や狭心症、心筋梗塞の既往のあるかたは、より厳しい基準でLDL(悪玉)コレステロール、中性脂肪を下げていく必要があります。




